EXAMEN DE LAS MAMAS
El examen de las mamas es muy importante en las mujeres, especialmente para detectar precozmente la presencia de un cáncer. Se efectúa mediante la inspección y la palpación. El examen debe ser prolijo, respetando siempre el pudor de la paciente.
 En la mama existe tejido glandular y fibroso, grasa subcutánea y retromamaria. El tejido glandular se organiza en lóbulos y lobulillos que drenan a los conductos galactóforos, los que a su vez desembocan en el pezón. Con la edad el componente glandular se atrofia y es reemplazado por grasa.
Para localizar las lesiones en las mamas, se divide virtualmente en cuatro cuadrantes. Casi todo el tejido glandular se encuentra en el cuadrante superior externo, el cual se prolonga hacia la axila formando una cola. El drenaje linfático se efectúa principalmente hacia la axila, pero también a regiones claviculares y estructuras profundas del tórax.
Inspección
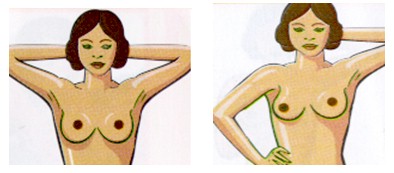
En la inspección se observan ambas mamas tratando de descubrir asimetrías, abultamientos, deformaciones, retracciones, etc. El examen se efectúa estando la paciente acostada, sentada o de pié (hay que recordar que es una parte más del examen físico). Para distinguir asimetrías entre una y otra mama puede ser conveniente pedir a la persona que se siente y que ponga sus brazos a los lados en forma de jarra y empuje con sus manos contra las caderas. Después, se examina solicitándole que levante los brazos hacia arriba.
En la mama existe tejido glandular y fibroso, grasa subcutánea y retromamaria. El tejido glandular se organiza en lóbulos y lobulillos que drenan a los conductos galactóforos, los que a su vez desembocan en el pezón. Con la edad el componente glandular se atrofia y es reemplazado por grasa.
Para localizar las lesiones en las mamas, se divide virtualmente en cuatro cuadrantes. Casi todo el tejido glandular se encuentra en el cuadrante superior externo, el cual se prolonga hacia la axila formando una cola. El drenaje linfático se efectúa principalmente hacia la axila, pero también a regiones claviculares y estructuras profundas del tórax.
Inspección
En la inspección se observan ambas mamas tratando de descubrir asimetrías, abultamientos, deformaciones, retracciones, etc. El examen se efectúa estando la paciente acostada, sentada o de pié (hay que recordar que es una parte más del examen físico). Para distinguir asimetrías entre una y otra mama puede ser conveniente pedir a la persona que se siente y que ponga sus brazos a los lados en forma de jarra y empuje con sus manos contra las caderas. Después, se examina solicitándole que levante los brazos hacia arriba.

 En las aréolas mamarias es posible distinguir unas prominencias pequeñas que corresponden a glándulas sebáceas (tubérculos de Montgomery) y algunos folículos pilosos.
Algunas mujeres presentan más debajo de las mamas, siguiendo la dirección de una supuesta línea mamaria embrionaria, unas formaciones solevantadas que corresponden a pezones, y eventualmente, mamas supernumerarias (recordar que esta condición es normal en animales mamíferos).
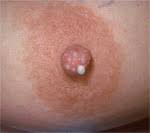
Si el pezón de una mama está aplanado o retraído (umbilicado) y esto ha ocurrido en el último tiempo, conviene tener presente la posibilidad de una lesión cancerosa que haya retraído el pezón. Si esta condición es antigua, probablemente no indique una condición de cuidado como la anterior.
Palpación
La palpación se efectúa habitualmente estando la paciente acostada de espalda. Se le pide que levante el brazo del lado que se va a examinar y coloque la mano detrás de la cabeza. Toda la glándula debe ser examinada, incluyendo los cuatro cuadrantes, el tejido bajo del pezón y la cola de las mamas. Además, se deben examinar las axilas.
En las aréolas mamarias es posible distinguir unas prominencias pequeñas que corresponden a glándulas sebáceas (tubérculos de Montgomery) y algunos folículos pilosos.
Algunas mujeres presentan más debajo de las mamas, siguiendo la dirección de una supuesta línea mamaria embrionaria, unas formaciones solevantadas que corresponden a pezones, y eventualmente, mamas supernumerarias (recordar que esta condición es normal en animales mamíferos).
Si el pezón de una mama está aplanado o retraído (umbilicado) y esto ha ocurrido en el último tiempo, conviene tener presente la posibilidad de una lesión cancerosa que haya retraído el pezón. Si esta condición es antigua, probablemente no indique una condición de cuidado como la anterior.
Palpación
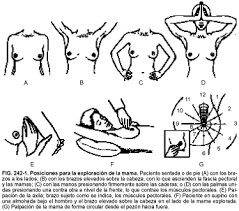
La palpación se efectúa habitualmente estando la paciente acostada de espalda. Se le pide que levante el brazo del lado que se va a examinar y coloque la mano detrás de la cabeza. Toda la glándula debe ser examinada, incluyendo los cuatro cuadrantes, el tejido bajo del pezón y la cola de las mamas. Además, se deben examinar las axilas.
 El examen se efectúa presionando con los dedos contra la pared torácica. El recorrido puede ser en forma radial (desde el pezón a la periferia hasta completar todo el círculo) o por cuadrantes.
El examen se efectúa presionando con los dedos contra la pared torácica. El recorrido puede ser en forma radial (desde el pezón a la periferia hasta completar todo el círculo) o por cuadrantes.


 Si se tiene la sensación de palpar un nódulo, es necesario precisar:
la ubicación
el tamaño
la forma y si se logra delimitar con facilidad (bordes)
la consistencia
si es sensible
si es posible desplazar o está adherido a los tejidos vecinos.
si la piel está comprometida (ej: enrojecida o con aspecto de “piel de naranja”)
Al tener la sensación de palpar un nódulo puede ser de ayuda palpar a continuación con las dos manos, para precisar mejor las características de la lesión.
Las mamas grandes son más difíciles de examinar y existe mayor riesgo que no sea posible palpar algunos nódulos.
En mujeres en edad fértil, es frecuente que en el período justo antes de su menstruación las mamas aumenten un poco de volumen, se hagan más sensibles y se palpen numerosos nodulitos del tamaño de granos de arroz. que no tienen mayor cuidado.
Las mamografías y ecografías complementan el examen de las mamas para precisar mejor la naturaleza de lesiones que se palpan o descubrir otras que no fue posible detectar.
Indudablemente la palpación y la inspección son acciones conjuntas y mediante ellas se va recogiendo información.
Factores de riesgo para desarrollar cáncer de mama:
tener familiares cercanos que hayan tenido cáncer de mama
haber tenido cáncer de mama
la edad (entre 40 años y por lo menos hasta los 65 a 70 años, dependiendo también de los antecedentes familiares)
una menarquia precoz (antes de los 12 años)
el primer parto después de los 30 años
no haber tenido hijos
una menopausia después de los 55 años
Si se tiene la sensación de palpar un nódulo, es necesario precisar:
la ubicación
el tamaño
la forma y si se logra delimitar con facilidad (bordes)
la consistencia
si es sensible
si es posible desplazar o está adherido a los tejidos vecinos.
si la piel está comprometida (ej: enrojecida o con aspecto de “piel de naranja”)
Al tener la sensación de palpar un nódulo puede ser de ayuda palpar a continuación con las dos manos, para precisar mejor las características de la lesión.
Las mamas grandes son más difíciles de examinar y existe mayor riesgo que no sea posible palpar algunos nódulos.
En mujeres en edad fértil, es frecuente que en el período justo antes de su menstruación las mamas aumenten un poco de volumen, se hagan más sensibles y se palpen numerosos nodulitos del tamaño de granos de arroz. que no tienen mayor cuidado.
Las mamografías y ecografías complementan el examen de las mamas para precisar mejor la naturaleza de lesiones que se palpan o descubrir otras que no fue posible detectar.
Indudablemente la palpación y la inspección son acciones conjuntas y mediante ellas se va recogiendo información.
Factores de riesgo para desarrollar cáncer de mama:
tener familiares cercanos que hayan tenido cáncer de mama
haber tenido cáncer de mama
la edad (entre 40 años y por lo menos hasta los 65 a 70 años, dependiendo también de los antecedentes familiares)
una menarquia precoz (antes de los 12 años)
el primer parto después de los 30 años
no haber tenido hijos
una menopausia después de los 55 años
 Es conveniente que las mujeres tengan el hábito de autoexaminarse (ojalá una vez al mes). Para esto levantan el brazo y se examinan la mama de ese lado con la otra mano. Una buena oportunidad es hacerlo al ducharse o al acostarse. Si están acostumbradas a examinarse, notarán precozmente una lesión que esté apareciendo.
Algunas alteraciones:
Entre las lesiones palpables destacan:
nódulos que corresponden a una enfermedad fibroquística de las mamas
lesiones de bordes nítidos que corresponden a fibroadenomas (son más frecuentes en mujeres jóvenes)
lesiones que corresponden a un cáncer de mamas.
Si se palpa algo anormal, como un nódulo, va a ser necesario efectuar un estudio de imágenes (una mamografía, que eventualmente se complementa con una ecografía para distinguir entre nódulos sólidos y quistes).
Salida de líquido por un pezón:
Es conveniente que las mujeres tengan el hábito de autoexaminarse (ojalá una vez al mes). Para esto levantan el brazo y se examinan la mama de ese lado con la otra mano. Una buena oportunidad es hacerlo al ducharse o al acostarse. Si están acostumbradas a examinarse, notarán precozmente una lesión que esté apareciendo.
Algunas alteraciones:
Entre las lesiones palpables destacan:
nódulos que corresponden a una enfermedad fibroquística de las mamas
lesiones de bordes nítidos que corresponden a fibroadenomas (son más frecuentes en mujeres jóvenes)
lesiones que corresponden a un cáncer de mamas.
Si se palpa algo anormal, como un nódulo, va a ser necesario efectuar un estudio de imágenes (una mamografía, que eventualmente se complementa con una ecografía para distinguir entre nódulos sólidos y quistes).
Salida de líquido por un pezón:
 Puede salir en forma espontánea o al exprimir la glándula o el pezón mismo. Este líquido puede ser:
galactorrea: es la salida de leche en condiciones en que la mujer no está lactando después de un embarazo. Entre las principales causas destacan trastornos endocrinológicos y ciertos medicamentos.
ser una secreción serosa, hemática o serohemática: en estos casos cabe plantear la posibilidad de una lesión intraductal (habrá que identificar por cuál conducto galactóforo sale el líquido).
secreción purulenta en relación a un proceso infeccioso
Examen de las axilas:
Puede salir en forma espontánea o al exprimir la glándula o el pezón mismo. Este líquido puede ser:
galactorrea: es la salida de leche en condiciones en que la mujer no está lactando después de un embarazo. Entre las principales causas destacan trastornos endocrinológicos y ciertos medicamentos.
ser una secreción serosa, hemática o serohemática: en estos casos cabe plantear la posibilidad de una lesión intraductal (habrá que identificar por cuál conducto galactóforo sale el líquido).
secreción purulenta en relación a un proceso infeccioso
Examen de las axilas:
 La palpación de las axilas tiene especial importancia por la posibilidad de encontrar ganglios comprometidos. Separando un poco el brazo, el examinador palpa la axila presionando contra la pared torácica. Con su mano derecha, palpa la axila izquierda, y con la mano izquierda, la axila derecha.
Hemorragia a nivel del pezón
Aunque la hemorragia del pezon es sintoma poco comun, siempre debe alarmar porque suele tenerse la idea de que la sangre está en relación con carcinoma. De hecho, la producen con igual frecuencia las lesiones benignas que las malignas. las lesiones que más frecuentemente se observan en relación con una pérdida sanguínea a nivel del pezón son:
Papilomas
Mastitis quísticas crónicas
Cáncer
el examen de la mama puede aclarar inmediatamente el problema. si halla una masa única en caso de hemorragia, debe sospecharse con mucha probabilidad el carcinoma.
Las mamas en el hombre:
La palpación de las axilas tiene especial importancia por la posibilidad de encontrar ganglios comprometidos. Separando un poco el brazo, el examinador palpa la axila presionando contra la pared torácica. Con su mano derecha, palpa la axila izquierda, y con la mano izquierda, la axila derecha.
Hemorragia a nivel del pezón
Aunque la hemorragia del pezon es sintoma poco comun, siempre debe alarmar porque suele tenerse la idea de que la sangre está en relación con carcinoma. De hecho, la producen con igual frecuencia las lesiones benignas que las malignas. las lesiones que más frecuentemente se observan en relación con una pérdida sanguínea a nivel del pezón son:
Papilomas
Mastitis quísticas crónicas
Cáncer
el examen de la mama puede aclarar inmediatamente el problema. si halla una masa única en caso de hemorragia, debe sospecharse con mucha probabilidad el carcinoma.
Las mamas en el hombre:
 Ginecomastia: es el desarrollo de las mamas en el hombre, más allá de lo normal. Es frecuente de observar en algunos jóvenes en la edad de la pubertad. En los adultos se observa ocasionalmente por trastornos hormonales, por la ingesta de algunos medicamentos o en enfermedades como la cirrosis hepática.
los hombres también pueden tener un cáncer de mamas, pero es poco frecuente.
Ginecomastia: es el desarrollo de las mamas en el hombre, más allá de lo normal. Es frecuente de observar en algunos jóvenes en la edad de la pubertad. En los adultos se observa ocasionalmente por trastornos hormonales, por la ingesta de algunos medicamentos o en enfermedades como la cirrosis hepática.
los hombres también pueden tener un cáncer de mamas, pero es poco frecuente.
Convalecencia
Es el periodo de recuperación de una enfermedad o lesión.
Fases y característica
Son 4 las cuales nos ayudan a percibir a simple vista el estado del paciente rápidamente.
Primera Fase:
Se caracteriza porque el paciente adopta una posición fija, hay aumneto de la temperatura, aumento de la frecuencia cardíaca, anorexia, bajo estado de animo, inhibición de las hormonas sexuales.
Segunda etapa:
Se caracteriza porque el paciente ya siente dolor, hay interés de comer alimentos, hay peristaltismo, se interesa por el medio que lo rodea, hay excreción de gases, y hay pequeña excreción de nitrógeno.
Tercera fase:
ya hay un aumento de la fuerza de ánimo, aumento del apetito, balance nitrogenado.
Cuarta fase:
Hay aumento del deseo sexual, come mucho, aumento de peso,
Con estas cuatro etapas el cirujano o el médico general podría determinar la condición de salud del paciente.
Homeostasia
La homeostasia representa un estado de equilibrio o constancia relativa del ambiente interno (líquido extracelular) del cuerpo, principalmente con respecto a su composición química, su presión osmótica, su concentración de iones de hidrógeno y su temperatura. También podemos definir homeostasia como la persistencia de condiciones estáticas o constantes en el medio interior del organismo que se mantiene mediante un proceso dinámico de retroalimentación y regulación.
Esta relativa constancia o estado homesostático en equilibrio se caracteriza por las siguientes condiciones del ambiente interno:
El medio ambiente interior/líquido extracelular se mantiene en condiciones constantes a través de varios mecanismos del cuerpo.
Las concentraciones de oxígeno y bióxido de carbono, de nutrientes y desechos orgánicos, de iones inorgánicos y la temperatura deben todos permanecer relativamente inalterados en los líquidos corporales.
Existe un estado estable/constante fisiológico: Esto significa que se ha alcanzado un balance entre las demandas impuestas sobre el cuerpo y la respuesta del cuerpo hacia dichas demandas.
Ocurren algunos cambios en la composición del ambiente interno pero son mínimas las fluctuaciones, y se les mantiene a raya mediante múltiples procesos homeostáticos coordinados.
Los órganos y tejidos del sistema del cuerpo trabajan para mantener la homeostasia. Por ejemplo, los pulmones brindan nuevo oxígeno que necesitan las células, los riñones mantienen constantes las concentraciones de iones, y el intestino proporciona elementos nutritivos, entre otras.
Condiciones Fisiológicas que Indican una Homeostasia Corporal
Decimos que existe una homestasia o equilibro del ambiente interno del cuerpo cuando ocurren, por ejemplo, las siguinetes condiciones biológicas:
Concentración óptima de gases, nutrimentos/nutrientes (e.g., glucosa, ácidos grasos, aminoácidos, entre otros), iones y agua.
Temperatura óptima.
La presión es óptima para el buen estado y funcionamiento de las células. Alteración de la Homeostasia
El organismo humano puede perder su estado homeostático cuando su sistema sensorial capta la presencia de in estrés. Se considera un estrés cualquier estímulo que origine un desequilibrio del medio ambiente interno (líquido extracelular). Este tipo de estímulo puede ser capaz de alterar de manera continua la homeostasia del cuerpo humano. Esto se debe a que provoca un cambio en la estructura o en el medio químico interior del cuerpo.
Existen diversos tipos de estímulos, varias causas u origenes del estrés Fundamentalmente, encontramos tres tipos de estímulos o estrés, a saber, el externo, interno y situaciones extremas.
El estímulo de origen externo incluye el calor, frío, ruidos muy fuertes o escasez de oxígeno. Por el otro lado, los ejemplos del estrés de tipo interno son el ejercicio, bajo contenido de oxígeno en el aire, presión arterial alta, dolor, tumores, ideas desagradables. Bajo la categoría de situaciones extremas, el estrés es causado por hemorragias, envenenamientos, exposición a dosis excesivas de radiaciones, infección grave, operaciones quirúrgicas, entre otros estímulos.
Examen del Cuello
Inspección:
Está orientada a buscar cambios en:
· La forma del cuello (adenopatías, bocio, lipomas, quistes o tumores). En este caso es muy importante la ubicación del aumento de volumen cervical pues nos orientará en el diagnóstico.
· La piel: signos vasculares, congestión venosa, cicatrices quirúrgicas, nevos, melanoma y radiodermitis. También puede verse el orificio externo de fístulas.
Debe examinarse la posición y movilidad de la cabeza en busca de espasmos musculares.

Palpación:
La palpación se lleva a cabo desde el frente o desde atrás del paciente, lo importante es que ambos lados deben ser palpados y comparados. La cabeza debe inclinarse levemente hacia delante para relajar los tejidos blandos.

La palpación en busca de adenopatías debe ser sistemática y se recomienda seguir un orden: desde los linfonodos submentonianos hacia los submandibulares, luego a lo largo de esternocleidomastoídeo hasta el espacio supraclavicular, y desde ahí siguiendo el curso del nervio accesorio terminando en los grupos retroauricular y preauricular.


La palpación de la glándula tiroides se realiza desde atrás del enfermo, con los pulgares afirmados debajo de la nuca y los dedos restantes sobre la región tiroidea en la cara anterior del cuello. Es útil ubicar la posición del cartílago cricoides, ya que inmediatamente bajo él se encuentra el istmo tiroideo. En esta posición se indica al enfermo que degluta mientras se intenta delimitar los lóbulos tiroideos. La glándula asciende con los movimientos deglutorios.


Finalmente debe palparse la tráquea, evaluar su movilidad en sentido lateral y su ubicación en la línea media (descartar desplazamientos).
Auscultación:
Debe realizarse cuando se sospecha tumor del cuerpo carotídeo, aneurismas vasculares, estenosis carotídea o bocio hipertiroideo.
Ganglios linfáticos cervicales

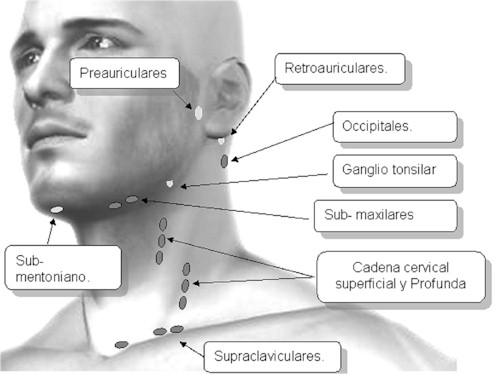
Ganglio linfático submentonianos:
Drenan el centro del labio inferior, suelo de la boca y vértice de la lengua, su drenaje eferente va a los ganglios submaxilares y cervicales profundos.
Ganglio linfáticos submaxilares:
drenan la comisura palpebral medial, mejillas, alas de la nariz, labio superior, parte externa del labio inferior, encías y parte anterior del borde de la lengua. El drenaje eferente va a pasar a los ganglio cervicales profundos superiores.
Ganglios linfáticos preauriculares:
Drenan la superficie lateral de la oreja y región temporal vecina. El drenaje eferente va a pasar a los ganglios cervicales profundos superiores.
Ganglios linfáticos auriculares posteriores:
Drenan la parte superior de la región temporoparietal, la parte superior de la superficie craneal del oído y el dorso del meato acústico externo. El drenaje eferente pasa a los ganglios cervicales profundos superiores.
Ganglios linfáticos occipital:
Drenan la región occipital del cuero cabelludo. El drenaje eferente pasa a los ganglios cervicales profundos superiores.
Ganglios linfáticos cervicales superficiales:
Pasan a lo largo del musculo esternocleidomastoideo. Drena las partes bajas de oreja y región parotidea. El drenaje eferente pasan a los ganglios cervicales profundo superiores.
Ganglios linfáticos cervicales profundo:
Forman una cadena a lo largo de la vaina carotidea desde la base del cráneo hasta la raíz del cuello.se dividen en un grupo superior e inferior.
Los ganglios cervicales profundos superiores son los situados por encima del borde superior del musculo esternocleidomastoideo. Drenan la mayor parte de la lengua, laringe, tráquea, nasofaringe, cavidades nasales, paladar, esófago y otros ganglios linfáticos.
Los ganglios cervicales profundos inferiores son los situados por debajo del verde inferior del musculo esternocleidomastoideo. Drenan la parte posterior del cuero cabelludo y cuello, la región superficial y los ganglios cervicales profundos superiores.
Ganglios linfáticos supraclavicular:
forman parte de la cadena cervical profunda. Drenan la parte posterior del cuello, la región pectoral superficial y puede recibir linfa procedentes de ganglios axilares. A veces sufren metástasis procedente de viseras torácicas o abdominal.
Glándula tiroides

El tiroides puede ser palpable, en personas delgadas, a cada lado de la traque, como masa firme y lisa que se eleva con los movimientos de deglución; en personas obesas o de cuello corto quizás no se perciba.

Cuando se observa aumento del volumen, hay que determinar su forma, extensión, consistencia y vascularización. El examinador se coloca detrás del paciente y hace lo posible para identificar la traque en busca de un posible desplazamiento de la misma. Luego delinea el toroide con los dedos para comparar los dos lados. La zona nodular resulta fácil de describir.
Para una valoración mas completa de cada lado, se desplaza el musculo esternocleidomastoideo con una mano y se lleva a cabo la palpación con la otra.

El examinador se coloca en frente del paciente. Puede palpar los vasos del polo superior y estimar el grado de vascularización colocando el pulgar debajo del borde anterior y otro dedo detrás del borde posterior del muscula esternocleidomastoideo.
Lesiones del tiroides
Bocio:

Si el examen se realiza en la forma descrita, resulta relativamente fácil describir la hinchazón quistica difusa de un bocio coloide, el nódulo aislado duro de un adenoma solitario, la glándula nodular irregular de un bocio adenotatoso, y la hipertrofia vascular blanda de la enfermedad de graves basedow.
Hipertiroidismo:
El signo de hipertiroidismo que puede describirse en la propia glándula es el aumento de vascularización. Son clásicos el thrill palpable y el soplo audible, pero solo existe casos muy avanzado. La palpación de los vasos superior, puede sospechar un aumento de flujo sanguíneo y constituye maniobra útil para vigilar la involución de la glándula antes de la intervención.
Hay que tener cuidado, al palpar y auscultar, de no confundir los signos transmitidos desde los vasos carotideos, especialmente en pacientes hipertenso.
Los signos de hipertiroidismo no se limitan al examen local. Tanto si la glándula es nodular, parece normal o esta hipertrofiado de manera difusa, hay que vigilar los signos oculares, el temblor, el calor, las manos húmedas, la piel fina con su dermografismo y el pulso saltón con presión diferencial alta.
Signos oculares asociado con exoftalmos
• Caída del parpado (signo de von graefe). Cuando el paciente mira, hacia abajo, el parpado superior se retrasa en el descenso: queda expuesta la esclerótica.
• Falta de convergencia (signo de moebius)
Al intentar mirar un objeto cercano frente a los ojos, uno o ambos globos oculares no convergen bien.
• Retracción del parpado superior (signo de stellwag).
El parpado superior esta retraído y con frecuencia se observan contracciones espasmódicas del mismo cuando el paciente mira hacia arriba.
• Falta de fruncimiento de la frente (signo de joffroy).
Cuando el paciente intenta mirar hacia arriba, la piel de la frente no se frunce.
Hipertiroidismo latente.
El hipertiroidismo ligero puede simular enfermedad cardiaca, anemia, neurastenia o tuberculosis.
El paciente suele tener piel fina, manos húmedas y calientes, se queja de fatiga, astenia o pérdida de peso.
Cáncer del tiroides.
La única manifestación de un cáncer inicial puede ser un nódulo solitario. Como diagnostico diferencial entre un quiste o adenoma benignos y una neoplasia maligna resulta imposible, tales lesiones deben considerarse cancerosa mientras no se demuestre lo contrario al operar.
En ocasiones el nódulo se acompaña de metástasis manifiesta en los ganglios cervicales; esto hace evidencia de neoplasia maligna.
El cáncer papilar y folicular se manifiesta como un nódulo solitario de firme a duro. Este tipo de nódulo suele ser indistinguible de un quiste o adenoma benignos.
El cáncer papilar es de crecimiento lento. Puede afectar nódulos regionales, pero las metástasis distantes son raras.
El carcinoma folicular puede parecerse al carcinoma papilar en la exploración física, pero tiende a dar metástasis por vía sanguínea.
El carcinoma medular se caracteriza histológicamente por capas de células tumorales pleomorficas en un estroma que se tiñe como amiloideo. Aunque el carcinoma nodular se parece histológicamente al cáncer indiferenciado, biológicamente se parece al cáncer papilar.
Tumor tiroides aberrantes laterales.
Los carcinomas pequeños del tiroides, de crecimiento lento, especialmente los de tipo papilar, pueden producir metástasis de los ganglios cervicales antes que exista ninguna anomalía del tiroides.
El cáncer indiferenciado se caracteriza por glándula irregularmente nodular, de consistencia pétrea, adhería a los tejidos subyacentes. La comprensión del esófago o de tráquea puede dificultar la deglución o la respiración.
La ronquera por parálisis del nervio recurrente es particularmente de cáncer.
Lesiones congénitas del cuello
tumores del cuerpo carotideo
Lesiones congenititas
Conocer la derivación embriológica de los quistes y senos del cuello ayuda considerablemente a identificarlos.
Quiste del conducto tirogloso.

Estos quistes congénitos se observan a cualquier nivel entre la base de la lengua y el istmo del tiroides, se hallan localizados de manera característica en la línea media, pero la quinta parte se observa en localización suficientemente lateral para que pueda confundirse con quiste de hendidura branquial. El diagnostico se establece porque el quiste se desplaza hacia arriba cuando el paciente saca la lengua.
Quistes y fistula de origen branquial.
Los quistes branquiogenicos siempre están localizados por delante del musculo esternocleidomastoideo, aproximadamente a nivel de la bifurcación de la carótida. Su posición se establece uniendo el tercio superior con el tercio medio del borde anterior del musculo esternocleidomastoideo. Es común la infección secundaria y pueden aparecer los signos corrientes de inflamación con aumento brusco de volumen de tumor.
Tortícolis.
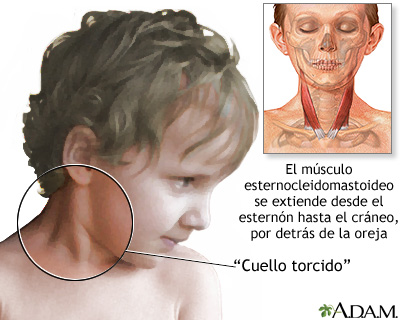
Esta rigidez anormal del esternocleidomastoideo puede ser congénita o adquirida. Produce una torsión característica del cuello, si es de larga duración muchas veces se acompaña de asimetría facial; los rasgo del lado afectado están disminuidos.
Tumores del cuerpo carotideo

Estos tumores del cuerpo suelen confundirse con tumores congénitos del cuello. Nace a nivel de la bifurcación de la carótida primitiva; este punto se halla inmediatamente por detrás del borde anterior del esternocleidomastoideo y frente al borde superior del cartílago tiroides.
Valoración de un dolor cervical obscuro
El dolor de cuello que se propaga hacia el hombro o el brazo es molestia común. Suele atribuirse a neuritis cervical o neuralgia. Puede depender de artritis de columna cervical. En tales casos hay que excluir una costilla cervical, síndrome del escaleno anterior y los trastornos de los discos cervicales.
Costilla cervical (síndrome del escaleno anterior o costo clavicular)
Costillas cervicales es el término preferido para este complejo de síntomas, de componentes tanta neurales como vasculares. Una costilla supernumeraria unida a la séptima vértebra cervical puede ser uni o bilateral. Generalmente constituyen hallazgo accidentales por palpación cuidadosa o exploración radiológica.
A veces las costillas sufren comprención del plexo braquial. Las molestia suelen ser dolor en el cuello o en el hombro que irradia hacia el brazo, hormigueo y embobamiento de brazo o mano y frio y embobamiento de mano y antebrazo. En otros casos los síntomas son sobre todo neurológicos, y hacen sospechar la existencia de una neuritis periférica, a veces son principalmente circulatorios y simulan la enfermedad de Raynaud.
Lesiones de la piel
Nevo pigmentado

Hay muchas variedades con las que debe familiarizarse el cirujano, aunque sus manifestaciones clínicas quizás no sean características.
Nevo intradérmico.
Es el lugar común y prácticamente en todos los paciente se encontraran algunos. Su nombre deriva del hecho de que las células se encuentran por completo dentro de la dermis. El aspecto de la lesión varia considerablemente desde una macula aplanada, pálida, parda o rosada, hasta una carnosidad, papila verrugosa pardo oscura. Comúnmente tiene pelo, que es un punto diagnostico importante porque su presencia indica nevo intradérmico y benignidad. El nevo intradérmico rara vez se encuentra en la piel d las palmas de las manos, planta de los pies, yema de los dedos de mano o pie o en el escroto.
Nevo de unión.
Es una lesión epidérmica más que dérmica, y su nombre deriva del aspecto histológico de las células en la unión de la epidermis con la dermis. El nevo de unión se presenta como una macula plana o ligeramente elevada, lisa, sin pelo, de color pardo claro a obscuro.
Su tamano puede variar de algunos milímetros a varios centímetros de diámetros. Se observa en cualquier parte del cuerpo, pero los “lunares” en el escroto o en las superficies palmar o plantar de manos o pies casi siempre son de esta variedad.
Nevo compuesto.
Esta lesión contiene los componentes de los dos anteriores. Casi el 12 por 100 de los nevos en adultos mostraran histológicamente alguna alteración de unión, en tanto la mitad de los nevos en la infancia muestran estas alteraciones. El nevo compuesto no puede diferenciarse de las dos variedades anteriores excepto como señalamos antes. Si contiene pelo, probablemente es intradérmico y benigno.
Nevo azul o mancha, mongólica.
Histológicamente es un lesión intradérmica y es más probable que sea de origen neurogeno que epidérmico. Se presenta como una mancha lisa, sin pelo, plana o ligeramente elevada, de color pardo obscuro a pizarra o azul gris. Aparecen comúnmente en la cara, dorso de las manos o pies o en las nalgas. Una de sus característica es su color, por su color obscuro, con frecuencia se considera erróneamente como un nevo que sufre degeneración maligna.
Melanoma juvenil.
Es fácil que un nevo plano que aumenta de tamano en la infancia sea un melanoma juvenil. No tiene pelo y puede ser levantado e incluso verrugoso. Rara vez se ulcera, pueden encontrarse figuras mitóticas y alteraciones de unión marcada, sugestivas de melanoma maligno. Es raro que esta lesión de metástasis en la infancia y se considera benigno.
Los nevos de la plantas de las manos, de las plantas de los pies, yemas de los dedos o del escroto deben extirparse en la infancia cuando son benigno.
Melanoma maligno.
Es frecuente que el primer signo de melanoma sea metástasis. Sin embargo cualquier cambio en tamano, ulceración, irritación, hemorragia o profundización de los pigmentos debe considerase como signo potencial de malignidad en un nevo y justifica una biopsia extirpadora amplia.
Papiloma pigmentado (verruga senil)
Esta lesión suele aparecer después de los 40 años de edad, para aumentar lentamente de volumen, constituyendo nódulos pedunculados de color pardo y superficie finamente arrugada. Son únicos o aparecen por grupos en cara, cuello y troco. No guarda relación con nevo pigmentado, aunque se han confundido con él.
Quiste sebáceo.
El lobanillo o quistes sebáceo suelen aparecer en el cuero cabelludo, por detrás de la orejas, y en cara y cuello. Constituyen un nódulo liso redondeado adherido a la piel que lo recubre.
Quistes dermoides

Los quistes epiteliales de inclusión simulan los lobanillos, pero son mucho menos frecuentes. Se observan en puntos de fusión del ectodermo en el desarrollo fetal; por lo tanto suelen presentarse en la line media del cuello, en la piel de la frente o dl cuero cabelludo, y en ángulos externos de la hendidura palpebral.
Un quiste sebáceo o dermoide cerca del Angulo de la mandíbula no pueden diferenciarse de un pequeño tumor parótido, y debe considerarse como tal hasta que se demuestre lo contrario por extirpación quirúrgica.
Cáncer metastasico
Es frecuente la aparición de nódulos de cáncer en el cuero cabelludo y en el cuello, las lesiones pueden parecerse muchos a los quistes epiteliales. Mientas no se demuestre lo contrario, un lobulillo que aparece bruscamente en la piel del craneo o del cuero cabelludo en una persona que se sabe tiene cáncer, debe considerarse lesión metastastica.
Las metástasis del cráneo suele aparecer en forma de nódulos redondeados, liso, que parecen quistes benignos del cuero cabelludo.
Queratosis senil.
Las personas de piel clara y ojos azules tienen tendencia a desarrollar lesiones escamosas de color pardo susceptibles, de degenerar en cancer epidermoide. Al principio esta lesión parece simple pecas, pero mas tarde aparecen excrecencias verrugosas de color pardo; esta descamación deja una costra superficial húmeda que rápidamente recurre a un nuevo crecimiento de escama pardusca.
Queratosis seborreica.
Se trata de una lesión precancerosa que aparee en edad avanzada en forma de nódulo verrugosa superficial de color pardusco recubierto de escama grasosa y húmeda.
Cáncer epidermoide

El cáncer cutáneo aparece con frecuencia en el cuello, cara y cuero cabelludo. Al principio constituye un pequeño engrosamiento móvil y; ligeramente elevado de la piel, con descamación superficial.
Cáncer de células basales
Esta lesión suele aparecer alrededor de los ojos, oídos y nariz. Al principio parece como granito de color gris perlino. Cuando aumenta tiene borde firme y elevado, que puede extenderse más allá de la zona de ulceración.
Examen de la Cabeza
Objetivos:
1. Efectuar un buen examen de la cabeza, los ojos, nariz, boca, oídos.
2. En el examen de cabeza importa fijarse en la forma del cráneo, la expresión de la cara, y efectuar un análisis más detallado de los ojos, orejas, oídos, nariz y boca

Para la exploración clínica de cabeza y cuello se utilizan las 4 técnicas básicas de la exploración:
Inspección
Palpación
Percusión
Auscultación
La inspección y la palpación son las más utilizadas es esta región; la percusión y la auscultación se utilizan en el sentido que existen casos en los que no se deben omitir. En algunas enfermedades estos dos métodos no son de utilidad diagnóstica.
Instrumentos:
Estetoscopio (para auscultar), oftalmoscopio (fondoscopía), otoscopio (nariz y oído externo), lámpara (senos paranasales, cavidad oral y faringe), baja lenguas, diapasón (utilizado para explorar sensibilidad vibratoria –para todo examen neurológico de cualquier parte del cuerpo-; en cabeza y cuello se necesitan para hacer las Pruebas de Weber y Rinne, explorando así la intensidad de huesos del cráneo, de la cara y oído y la capacidad auditiva).
Examen de los ojos.
Es necesario investigar la integridad anatómica de los ojos y de sus funciones.

Cejas:
Pacientes con hipotiroidismo puede presentar una pérdida de la cola de las cejas (es conveniente asegurarse que no sea porque se las depila).
Párpados:
Interesa ver si funcionan en forma simétrica o si existen lesiones en ellos. Si el paciente no puede abrir un ojo, o lo logra en forma parcial, se puede deber a edema (p.ej.: por una alergia), una sufusión de sangre (p.ej.: por un traumatismo), porque existe un problema muscular (p.ej.: por miastenia gravis) o neurológico (p.ej.: por compromiso del nervio oculomotor).

La caída del párpado superior se conoce como ptosis palpebral.
Ectropión es cuando el párpado, especialmente el inferior, está evertido (dirigido hacia afuera) y las lágrimas no logran drenar por el canalículo y el ojo lagrimea constantemente (epífora). Entropión es cuando los párpados están vertidos hacia adentro y las pestañas irritan la cornea y la conjuntiva.
Un orzuelo es la inflamación del folículo de una pestaña, habitualmente por infección estafilocócica. Chalazión es una inflamación crónica de una glándula meibomiana (son glándulas que se ubican en el interior de los párpados y drenan hacia el borde de ellos). Pueden verse lesiones solevantadas y de color amarillento, especialmente hacia los ángulos internos de los ojos, que se conocen como xantelasmas y se deben a un trastorno del metabolismo del colesterol.
Cuando el paciente no puede cerrar bien un ojo (p.ej.: por parálisis del nervio facial), y el párpado no cubre bien el globo ocular, se produce un lagoftalmo; esta condición puede llegar a producir una úlcera corneal por falta de lubricación.
Una blefaritis es una inflamación aguda o crónica de los párpados. Se puede deber a infecciones, alergias o enfermedades dermatológicas.
Un epicanto es un pliegue vertical en el ángulo interno del ojo. Se ve en algunas razas asiáticas y en personas con síndrome de Down (mongolismo).
Conjuntivas.
La palpebral se observa traccionando el párpado inferior hacia abajo. Normalmente es rosada y en caso de existir anemia se puede observar pálida.
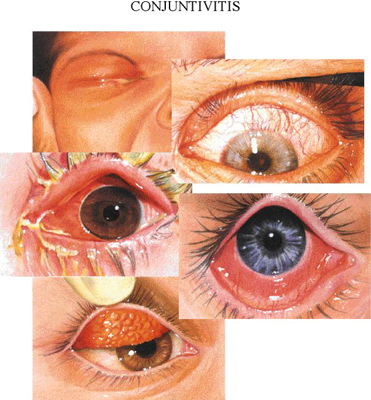 La conjuntivitis: una inflamación o infección de las conjuntivas. Los ojos se ven irritados, con aumento de la vasculatura (hiperémicos) y se encuentra una secreción serosa o purulenta. Lahemorragia subconjuntival compromete la conjuntiva bulbar y da un color rojo intenso; no se extiende más allá del limbo corneal.El pterigión (o pterigio) es un engrosamiento y crecimiento de la conjuntiva bulbar, habitualmente en el lado interno del ojo, que puede invadir la córnea desde el limbo corneal. Es frecuente en personas que trabajan expuestas a luz solar, y por lo tanto, a ondas ultravioleta. Hay que diferenciar esta condición de la pinguécula que es una especia de carnosidad amarillenta que aparece en la conjuntiva bulbar, en el lado nasal o temporal.
La conjuntivitis: una inflamación o infección de las conjuntivas. Los ojos se ven irritados, con aumento de la vasculatura (hiperémicos) y se encuentra una secreción serosa o purulenta. Lahemorragia subconjuntival compromete la conjuntiva bulbar y da un color rojo intenso; no se extiende más allá del limbo corneal.El pterigión (o pterigio) es un engrosamiento y crecimiento de la conjuntiva bulbar, habitualmente en el lado interno del ojo, que puede invadir la córnea desde el limbo corneal. Es frecuente en personas que trabajan expuestas a luz solar, y por lo tanto, a ondas ultravioleta. Hay que diferenciar esta condición de la pinguécula que es una especia de carnosidad amarillenta que aparece en la conjuntiva bulbar, en el lado nasal o temporal.
La epiescleritis
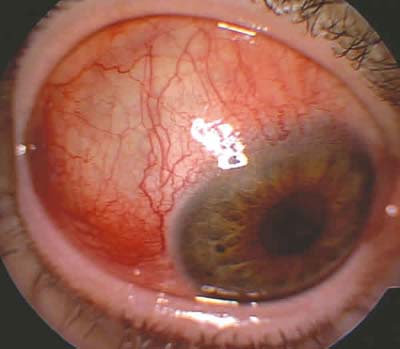
Es una inflamación de la epiesclera que es una capa de tejido que se ubica entre la conjuntiva bulbar y la esclera; se debe habitualmente a una causa autoinmune.
La dacrocistitis

Es una inflamación del saco lagrimal y se ve un aumento de volumen entre el párpado inferior y la nariz; el ojo presenta lagrimeo constante (epífora).
En la xeroftalmía existe falta de lágrimas y el ojo se irrita. Se ve en la enfermedad de Sjögren, que es de naturaleza autoinmune.
Esclera:

Normalmente se ve de color blanco. Cuando existe ictericia, aparece un color amarillento. Para detectar este signo, la bilirrubina requiere ser de 2 a 3 mg/mL. El examen debe efectuarse con luz natural por ser de color blanco. Cuando se examina con la luz artificial, que con frecuencia da una coloración amarillenta, este signo podría pasar desapercibido.
Córnea:

Es importante fijarse si es transparente, si existen opacidades, la curvatura que tiene. Es conveniente fijarse si el paciente está con lentes de contacto ya que tienden a desplazarse al tocar los ojos durante el examen.

La sensibilidad se examina con una tórula de algodón (cuidando que no deje pelusas): se toca ligeramente el borde de la córnea y se debe obtener como respuesta un parpadeo (reflejo corneal). Pueden existir opacidades como producto de la cicatrización de lesiones traumáticas o ulceraciones. En el margen de la córnea se pueden apreciar cambios de coloración que dan lugar a lesiones en forma de anillo, como el arco senil o arco corneal, que se observa en personas mayores o en personas más jóvenes que tienen un trastorno del metabolismo de los lípidos. El anillo de Kayser-Fleischer se observa en enfermedades del metabolismo del cobre.
Iris y pupila:
 Se examina la forma de las pupilas, su tamaño y su reactividad a la acomodación y la luz. Se aprecia la pigmetación del iris. Se debe buscar si las pupilas están chicas (mióticas), dilatadas (midriáticas), de distinto tamaño entre ellas (anisocoria), de forma alterada (discoria).
Se examina la forma de las pupilas, su tamaño y su reactividad a la acomodación y la luz. Se aprecia la pigmetación del iris. Se debe buscar si las pupilas están chicas (mióticas), dilatadas (midriáticas), de distinto tamaño entre ellas (anisocoria), de forma alterada (discoria).
Algunos medicamentos, como las gotas de pilocarpina que se usan en el tratamiento de glaucoma, determinan que las pupilas estén muy mióticas. Otros medicamentos, como los que tienen acción atropínica, tienden a dilatarlas. También logran este efecto las emociones. El reflejo de acomodación se busca solicitando al paciente que mire un punto distante y luego uno cercano (por ejemplo, la punta de un lápiz, a 10 o 15 cm de distancia), y viceversa.
En la visión cercana las pupilas se achican y los ojos convergen; en la visión distante las pupilas se dilatan. El reflejo a la luz se busca iluminando la córnea tangencialmente, desde un lado, con lo que las pupilas deben achicarse: en el lado iluminado se aprecia el reflejo directo y en el otro, el consensual. Cuando está presente el reflejo a la luz, habitualmente siempre está presente el de acomodación. La pupila de Argyll-Robertson se caracteriza porque se ha perdido el reflejo a la luz, pero se mantiene el de acomodación; se observa en neurosífilis.

El síndrome de Horner (o de Claude-Bernard-Horner) se caracteriza porque en un lado de la cara se observa una pupila miótica y una ptosis del párpado superior. También puede presentarse enoftalmos (globo ocular más hundido) y anhidrosis (falta de sudoración), de la mitad de la frente del lado comprometido. Se debe a una lesión a nivel del simpático cervical (p.ej.: un cáncer bronquial que invade el plexo braquial y la inervación simpática del cuello).

El exoftalmos es una condición en la cual los globos oculares protruyen de la órbita. Se ve en cuadros de bocio asociados a hipertiroidismo (enfermedad de Basedow-Graves). En los hipertiroidismos también se observa una discreta retracción del párpado superior con lo que aumenta la apertura palpebral. Al solicitar al paciente que siga con la vista el dedo del examinador mientras éste lo desplaza de arriba abajo, se logra ver el blanco de la esclera sobre el iris (signo de Graefe). La convergencia de los ojos también se compromete.
Cristalino:
Debe ser transparente para dejar pasar la luz. Sus opacidades se denominan cataratas y dificultan la visión. Cumple una función muy importante en la agudeza visual al ayudar a enfocar las imágenes en la retina.
Examen del fondo del ojo:
Para esta parte del examen se usa un oftalmoscopio que es un instrumento provisto de una fuente de luz y un juego de lentes con distintas dioptrías, que el examinador selecciona para enforcar la retina.
El examen debe ser efectuado en un ambiente oscuro, con lo que las pupilas de dilatan y se evitan brillos externos. En muchos pacientes es necesario usar gotas que dilaten las pupilas (midriáticos). Si se usan, se debe tener el cuidado que el paciente no tenga glaucoma ni una cámara anterior poco profunda (esto se puede evaluar iluminando lateralmente el ojo y fijándose si el iris se proyecta hacia adelante, generando una sombra en el lado nasal).
Para examinar el ojo izquierdo del paciente, el examinador toma el oftalmoscopio con su mano izquierda y mira con su ojo izquierdo. Para examinar el ojo derecho del paciente, el examinador toma el oftalmoscopio con su mano derecha y mira con su ojo derecho. La cabeza de ambos debe estar aproximadamente a la misma altura (sentados en sillas que se enfrentan lateralmente o el paciente sentado en la camilla, si ésta es alta, y el médico de pie). Para evitar oscilaciones entre ambos, conviene que el examinador apoye su mano en el hombro o la cabeza del paciente.
Antes de comenzar el examen conviene revisar el haz de luz y su intensidad. Además, se parte con el lente con 0 dioptrías (salvo que el examinador use lentes y ya conozca la corrección con la que debe partir).
El paciente debe estar en todo momento con su vista dirigida hacia adelante, mirando un punto distante, y no debe mover los ojos, aunque el examinador con su cabeza se interponga en su campo visual. Se comienza el examen buscando el "rojo pupilar" que es el color rojo de la retina visto a través de la pupila cuando los medios de refracción son transparentes. En el caso de existir una catarata del cristalino, este reflejo no se va a ver.

El examinador mira el ojo del paciente a través del oftalmoscopio, que debe estar prendido y con el lente 0 seleccionado, desde una distancia de 30 cm y con un ángulo de unos 15º lateral a la línea de visión del paciente. Sin dejar de mirar el rojo pupilar, el examinador se acerca hasta casi tocar las pestañas del paciente. Esto requiere un entrenamiento para no dejar de iluminar la pupila. A esa distancia es posible mirar dentro del ojo e identificar las estructuras del segmento posterior. Conviene acostumbrarse a efectuar este examen con ambos ojos abiertos.
En primer lugar se busca el disco óptico. Si lo que primero que se ve son vasos sanguíneos, se sigue su trayectoria hacia el centro hasta identificar el disco óptico. Si no se ve nítido, es necesario girar la rueda de lentes con el dedo índice, hasta encontrar el lente adecuado.
El disco o papila óptica corresponde a la entrada del nervio óptico en el segmento posterior del ojo. Se ve como una formación redonda, amarillo o rosado-crema, de 1,5 mm, de bordes nítidos (especialmente en el lado temporal). Es posible encontrar ocasionalmente algún grado de pigmentación en el borde. El diámetro de la papila óptica sirve como parámetro de medición. Por ejemplo, una lesión en la retina puede medir la mitad del diámetro papilar y estar a dos diámetros de distancia del disco, en una posición correspondiente a las 1:30 horas de la esfera del reloj.
Boca y orofaringe.
Examen de la boca y la orofaringe.
Labios:

Se examina su aspecto y simetría. Entre las alteraciones que se pueden encontrar destaca el aumento de volumen por edema, cambios de coloración (p.ej.: palidez en anemia, cianosis en ambientes fríos, poliglobulia o hipoxemia), lesiones costrosas (p.ej.: en herpes simple), si están inflamados, secos y agrietados (queilitis), si existen "boqueras" (queilitis angular o estomatitis angular), fisuras (p.ej.: labio leporino), lesiones pigmentadas (p.ej.: en el síndrome de Peutz-Jeghers que se asocia a poliposis intestinal).
Mucosa bucal.

Se examina la mucosa bucal (humedad, color, lesiones). En la xerostomía se produce poca saliva y la boca está seca; en una candidiasis bucal o muguet(infección por Candida albicans) se presentan múltiples lesiones blanquecinas; las aftas bucales son lesiones ulceradas, habitualmente ovaladas, rodeadas por eritema y son dolorosas. La desembocadura del conducto de Stenson puede aparecer inflamada en cuadros de parotiditis infecciosa (paperas). En insuficiencia suprarenal (enfermedad de Addison) pueden verse zonas de hiperpigmentación (melanoplaquias o melanoplasia). Las leucoplaquias o leucoplasias son lesiones blanquecinas, planas, ligeramente elevadas, de aspecto áspero, que pueden ser precancerosas.
Dientes.

Conveniente fijarse si están todas las piezas dentales, si existen caries o prótesis (de la arcada superior o la inferior). Un paciente está desdentado o edentado si ha perdido sus dientes. La mordida se refiere a la oclusión de los dientes y normalmente los molares superiores deben apoyarse directamente sobre los inferiores y los incisivos superiores deben quedar discretamente por delante de los inferiores.
Las alteraciones de la mordida pueden llevar a un trastorno doloroso a nivel de las articulaciones témporo-mandibulares, especialmente al masticar. También se le pide al paciente que abra y cierre la boca para buscar si a nivel de las articulaciones témporo-mandibulares se produce una discreta traba o resalte, o si la boca se abre y se cierra con desviaciones anormales.
Encías.

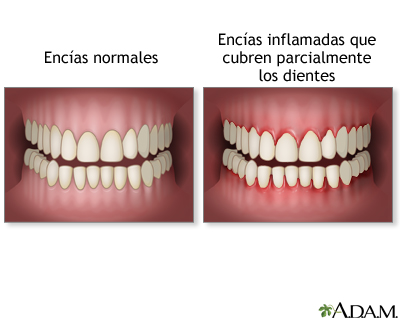
Observar el aspecto, coloración, aseo, acumulación de sarro en el cuello de los dientes. Algunos medicamentos, como la fenitoína, producen una hipertrofia de las encías. La gingivitis es una inflamación de ellas. En cuadros hemorragíparos se pueden ver signos de hemorragias o petequias. Una línea azul-negruzca en el borde de la encía puede deberse a una intoxicación crónica por plomo o bismuto. También se debe observar si existe una retracción de las encías que deja a la vista parte de la raíz de los dientes (gingivitis crónica y periodontitis).
Lengua.

Normalmente presenta algo de saburra, pero en cuadros febriles y por falta de aseo, aumenta. Un aspecto como mapa geográfico (lengua geográfica) o con surcos profundos (lengua fisurada o cerebriforme), no significa enfermedad. En las glositis la lengua está inflamada y se ve roja y depapilada. Puede deberse en deficiencia de vitaminas, especialmente del complejo B.
Con el uso de antibióticos, ocasionalmente, puede desarrollarse una coloración negruzca en el dorso de la lengua asociada a hipertrofia de las papilas. También es sitio de tumores, úlceras, aftas, leucoplasias.
Como parte del examen neurológico se examina la protrusión de la lengua y sus movimientos. Cuando existe una parálisis del nervio hipogloso de un lado (XII par craneal), la lengua protruye hacia el lado de la parálisis del nervio. En enfermedades asociadas a denervación se pueden ver contracciones de grupos de fibras musculares (fasciculaciones).
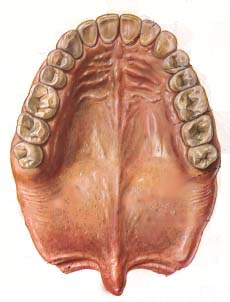
Paladar.
En el paladar duro pueden haber hendiduras como parte de un labio fisurado. La presencia de una prominencia ósea en la línea media (torus palatinus), no tiene mayor significado patológico. Se pueden encontrar petequias, úlceras, signos de candidiasis, tumores (p.ej.: tumor de Kaposi). En el paladar blando, que viene a continuación, interesa ver sus movimientos que dependen de la invervación del glosofaríngeo (IX par craneal) y el vago (X par craneal). Cuando existe un compromiso del X par craneal en un lado, al pedir al paciente que diga "AAAH... ", un lado del paladar se eleva mientras que el otro no lo hace, y la úvula se desvía hacia el lado que se eleva.
Orofaringe.
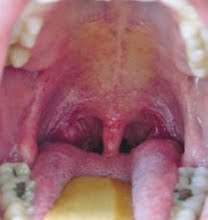

Se le pide al paciente que abra la boca y se ilumina con una linterna. Con frecuencia es necesario usar un bajalenguas que se apoya entre el tercio medio y el posterior. Para deprimir la lengua no conviene que el paciente la esté protruyendo. Algunas personas tienen un reflejo de arcada muy sensible que puede hacer imposible usar un bajalenguas. Al mirar la orofaringe, se aprovecha de examinar las amígdalas.

Cuando estas tienen una infección purulenta se ven con exudados blanquecinos y el enfermo presenta fiebre elevada, odinofagia, pésimo aliento, adenopatías submandibulares y cefalea. Las causas más frecuentes son una infección por estreptococos o una mononucleosis infecciosa. A veces se encuentra en alguna cripta amigdaliana una formación blanquecina que se debe a acumulación de desechos celulares y restos de comida; también puede corresponder a concreciones calcáreas (tonsilolito).
Glándulas salivales.

En las parótidas y las submandibulares se pueden presentar litiasis que obstruyen el conducto principal y generan dolor y aumento de volumen. También pueden ser sitio de infecciones: las paperas comprometen las parótidas (parotiditis infecciosa); en pacientes con sequedad de la boca, mal aseo bucal y compromiso inmunológico se pueden presentar infecciones purulentas. Las parótidas crecen en algunas enfermedades como en la cirrosis hepática (hipertrofia parotídea): se observa un abultamiento detrás de las ramas de la mandíbula que puede levantar un poco el lóbulo de las orejas.
Examen del oído.
Oído externo.

Se examinan los pabellones auriculares. La implantación normal se verifica trazando una línea imaginaria desde el canto externo del ojo a la prominencia del occipucio: el borde superior del pabellón debe pasar por esta línea o sobre ella. En algunos trastornos cromosómicos la implantación de los pabellones auriculares es más baja. El color y la temperatura de las orejas dependen de distintos factores: están frías y pálidas o cianóticas en ambientes fríos o en situaciones de mala perfusión tisular; rojas o hiperémicas en caso de existir una inflamación; cianóticas cuando existe una mala oxigenación con hipoxemia.
Pacientes con gota pueden presentar en la región del hélix (borde externo) unos nódulos que se conocen como tofos (son depósitos de cristales de ácido úrico). El pabellón auricular puede ser sitio de condritis ya que está formado por cartílago. En la zona del lóbulo de las orejas, por uso de pendientes, se pueden observar signos inflamatorios por alergia a metales o infecciones. Por picaduras de insectos pueden verse nódulos inflamatorios o signos de celulitis. Si se desencadena dolor al mover la oreja, podría haber una otitis externa, en cambio, si el dolor se desencadena al presionar sobre el proceso mastoides, por detrás de la oreja, podría hacer una otitis media.
Otoscopía.
Permite examinar el conducto auditivo externo, el tímpano, y alguna observación se obtiene de lo que pueda estar ocurriendo en el oído medio. Se usa un otoscopio que es un instrumento con una fuente de luz y un juego de espéculos de distinto diámetro. En su parte posterior tiene una lente magnificadora, que se puede retirar o desplazar hacia el lado en el caso que se desee introducir algún instrumento fino. Para efectuar el examen se usa el espéculo de mayor diámetro que calce bien en el conducto auditivo externo y se introduce con una leve inclinación hacia adelante y abajo, hasta ubicar más allá de los pelos.
Para examinar el oído derecho, se toma el otoscopio con la mano derecha y se tracciona la oreja con la mano izquierda; lo opuesto es válido para el oído izquierdo. La cabeza del paciente debe estar inclinada un poco hacia el lado opuesto al oído examinado y se debe traccionar la oreja hacia arriba y atrás. Con esto se endereza el conducto y es más fácil ver el tímpano.
En la parte más externa del conducto se observan pelos y frecuentemente alguna cantidad de cerumen. En ocasiones el cerumen tapa totalmente la visión. La membrana timpánica en condiciones normales se ve de color gris perlado translúcido. Desde el umbo se proyecta hacia abajo y adelante un cono de luz que corresponde al reflejo de la luz del instrumento; hacia arriba se logra distinguir el mango y el proceso corto del martillo, que son las dos referencias anatómicas más constantes. Por sobre el proceso corto existe una pequeña porción del tímpano, que habitualmente no se distingue bien, que es la pars flaccida; el resto del tímpano corresponde a la pars tensa. Al mirar la membrana timpánica, se busca si existen perforaciones, abombamiento (por congestión del oído medio), retracciones (en el caso de esta tapado el conducto de Eustaquio), cicatrices de antiguas perforaciones.
En la otitis media purulenta se produce dolor (otalgia), fiebre e hipoacusia, y en la otoscopía destaca un enrojecimiento del tímpano, pérdida de las referencias anatómicas habituales (visión del martillo y el cono de luz), dilatación de vasos sanguíneos y abombamiento lateral hacia el ojo del examinador.
En el caso de efectuar un lavado de oídos para eliminar un tapón de cerumen, se usa una jeringa grande (idealmente de 50 cc o más) y, usando agua a la temperatura corporal, se dirige el chorro hacia una de las paredes del conducto auditivo externo, de modo de generar un flujo turbulento que remoje, ablande y finalmente remueva el cerumen. El chorro no se debe dirigir directamente al tímpano. Estos lavados no se deben efectuar cuando existe una perforación del tímpano.
Audición.

Se estaría evaluando desde el momento que el examinador conversa con el paciente. En la medida que le tenga que repetir las preguntas, o sea necesario hablarle más fuerte, la audición estaría comprometida. Una maniobra para detectar un trastorno más fino consiste en acercar una mano frente a un oído y frotar los dedos: si el paciente lo escucha avala que la audición no está tan comprometida. Otro recurso es acercar un reloj de pulsera de tic-tac.
Pruebas de audición con diapasón.

Los diapasones, al activarlos para que vibren, producen un sonido que depende de su calibración. Para evaluar la audición se usan instrumentos que vibren entre 500 y 1000 ciclos por segundo (Hertz, Hz), aunque el oído normal puede reconocer entre 300 y 3000 Hz. Diapasones de menores frecuencias (p.ej.: 128 Hz) se usan en el examen físico para estudiar la sensibilidad vibratoria y no son los más convenientes para evaluar la audición ya que sobrestiman la conducción ósea.
La prueba de Weber consiste en apoyar el diapasón vibrando en la línea media del cráneo o la mitad de la frente. La vibración, y por lo tanto el sonido, se debe transmitir, en condiciones normales, en igual intensidad a ambos oídos. Si existe un defecto de audición, el sonido se lateraliza. Cuando el defecto es de conducción (por alteración a nivel del conducto auditivo externo o el oído medio), la lateralización es al mismo lado. Para comprobar que esto ocurre, ensaye con usted mismo, tapándose un oído mientras se aplica el diapasón vibrando en la frente. Cuando el defecto es sensorial (por alteración a nivel del oído interno o el nervio auditivo), la lateralización ocurre hacia el oído sano.
La prueba de Rinne consiste en apoyar el diapasón vibrando en el mastoides de un oído y medir el tiempo que la persona escucha el sonido de esa forma y, acto seguido, y sin que deje de vibrar el diapasón, se coloca frente al oído, y se mide el tiempo que la persona escucha de esa otra forma. Lo mismo se repite en el otro oído. Lo normal es que el tiempo que se escucha el sonido por conducción aérea (sin que el diapasón esté apoyado) sea por lo menos del doble de lo que se escucha por conducción ósea (mientras el instrumento está apoyado).
Cuando existe un defecto en la conducción aérea, se escucha más tiempo el sonido por conducción ósea. Cuando el defecto es sensorial o sensorineural, se escucha más tiempo la conducción aérea, pero no el doble que la ósea, como sería lo normal. Para una evaluación de la audición más completa se solicita una audiometría que se puede complementar con otras pruebas.





















































